Особенности национальной регенерации
Кандидат биологических наук Лариса Аксёнова, «Наука и жизнь» № 2-2012
Опубликовано на сайте фонда «Сколково»
Известный американский промышленник Генри Форд, пытаясь уберечь рабочих своих заводов от травматизма, украшал цеха плакатами: «Рабочий, помни: Бог создал человека, но не создал к нему запасных частей». Что изменилось с тех пор? Если бы Форду (а умер он в 1947 году) удалось прожить хотя бы на десять лет подольше, он попытался бы избежать категоричных утверждений, поскольку застал зарождение новой области науки - регенеративной биомедицины.
Прошлый век оставил нам в наследство множество потрясающих научных открытий в различных областях науки. В XXI веке человечество призвано решить важнейшую интеллектуальную задачу - найти применение этим достижениям, создать новейшие технологии, которые помогут улучшить качество жизни, сделать её более комфортной и удобной. Это касается не только компьютерных технологий, коммуникаций, бытовых удобств, но прежде всего - здоровья. В конце декабря 2011 года в редакции журнала «Наука и жизнь» впервые прошла встреча в рамках медиаклуба «Высокие технологии». Цикл из пяти встреч совместно с Московским физико-техническим институтом (МФТИ) посвящён достижениям биомедицинской индустрии. Регенеративная медицина не случайно выбрана первой темой, это - одна из наиболее активно развивающихся биомедицинских технологий. На данный момент существуют примеры создания и успешного использования в лечении людей искусственных органов и тканей, полученных методами клеточной терапии и тканевой инженерии: хрящевой ткани для починки коленного сустава, мочевого пузыря, уретры, сердечных клапанов, искусственной трахеи, роговицы, кожи. Самые простые для выращивания - хрящевая ткань, кожа. Следующий уровень сложности - сосуды. Третий уровень - мочевой пузырь, матка. И, наконец, самые сложные - сердце, почки.
От регенеративной медицины ждут многого и вместе с тем её подвергают сомнению, она вызывает много споров и дискуссий: морально-этических, медицинских, нормативно-правовых. Но, как всегда, наша российская действительность придаёт неповторимый и совершенно неожиданный колорит любым научным разработкам. А зачем нужна регенеративная медицина, если жителям Костромской области, например, несколько месяцев приходится ждать возможности попасть на рутинное обследование с помощью УЗИ? В клиники привозят новейшее дорогое оборудование, но не платят денег специалистам, которые должны его обслуживать.
Почему при огромной востребованности методов тканевой и клеточной терапии, а, по оценкам специалистов, рынок «лечения стволовыми клетками» в нашей стране составляет по скромным подсчётам 2 млрд долларов и является в основном «серым» и «чёрным», нет законодательства, регламентирующего использование этих методов? И, конечно же вопрос, не требующий ответа: но почему же, несмотря на все трудности и непростые обстоятельства, наши учёные работают на переднем крае науки, спасают жизни людей? В трёхчасовой дискуссии участники искали ответы на эти и другие вопросы, связанные со становлением в России новой области медицины. На сайте журнала «Наука и жизнь» (раздел «Видео») есть видеозапись, мы же здесь коснёмся наиболее актуальных тем, обсуждавшихся во время встречи.
Одна из самых насущных проблем регенеративной медицины - выращивание кожного эпидермиса из собственных стволовых клеток человека. По статистике, ежегодно у нас в стране в такой операции нуждаются 450-500 тысяч человек. При обширных поражениях кожи донорская ткань необходима сразу после ожога, поскольку она закрывает обнажённую поверхность и вырабатывает необходимые для «починки» физиологически активные вещества - факторы роста, цитокины. Но донорская ткань не всегда приживается: её отторгает иммунная система пациента. Поэтому иногда приходится использовать не только донорскую ткань, но и эпидермис других участков тела пациента. В лаборатории заместителя директора по науке Института биологии развития им. Н. К. Кольцова РАН доктора биологических наук Андрея Васильева уже много лет ведут исследования по выращиванию лоскута кожи для пересадки. Первые успешные трансплантации с использованием кожного эпидермиса, выращенного из собственных клеток пациента, проводились учёным ещё в 1988 году в Военно-медицинской академии Санкт-Петербурга. Тогда удалось вырастить и успешно использовать в лечении пациента лоскут кожи площадью 400 см2.
Метод российских учёных позволяет увеличить площадь кусочка кожи размером 1 см2 в 10 тысяч раз. Его успешно применяли и в Институте скорой помощи им. Н. В. Склифосовского, и в Республиканской детской клинической больнице, куда был доставлен ребёнок из Чечни, получивший ожог 65% поверхности тела. Операции проводились в два этапа: сначала трансплантировались донорские ткани, а через некоторое время собственные, аутологичные, выращенные in vitro из стволовых клеток пациента.
В лаборатории Андрея Васильева разработаны и другие эффективные методы терапии с использованием клеточных технологий, которые уже много лет успешно применяются во врачебной практике. Например, трансплантация искусственной роговицы. В Московском научно-исследовательском институте глазных болезней им. Г. Гельмгольца уже проведено более 60 таких операций. По просьбе Московского научно-исследовательского онкологического института им. П. А. Герцена была разработана технология восстановления гортани после операции по её удалению, уже выполнено более 50 таких операций. Но выйти на производственный уровень крайне тяжело.
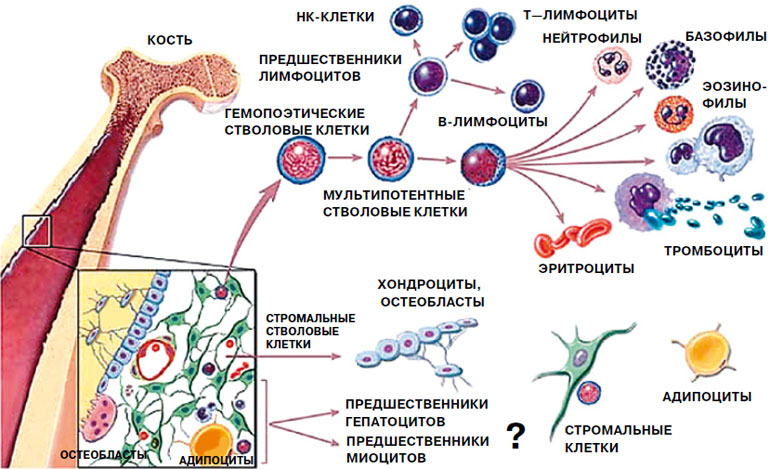
В организме каждого человека есть стволовые клетки. Костный мозг является резервуаром стромальных стволовых клеток-предшественников клеток крови (гемопоэтических клеток); костной ткани (остеобластов), клеток хряща (хондроцитов), клеток жировой ткани (адипоцитов) и стромальных клеток (фибробластов). Возможно, в костном мозге будут обнаружены клетки-предшественники клеток печени (гепатоцитов) и клеток скелетной мускулатуры (миоцитов).
«У нас нет иллюзий, что будет просто сделать это за год, - говорит президент ассоциации «Объединение экспертов по биомедицинским клеточным технологиям и регенеративной медицине» доктор биологических наук Юрий Суханов. - Но мы надеемся к концу 2012 года закончить клинические испытания и получить регистрацию на три продукта биомедицинских клеточных технологий: искусственную живую кожу, искусственную роговицу и мезенхимный эквивалент - препарат стволовых клеток, который можно будет использовать для закрытия рубцов и свищей после операций и в косметологии».
«До сих пор методы не внедрены и используются как лабораторные эксперименты, как инициатива, как благотворительный вклад», - сказал на встрече Андрей Васильев. Причина такой ситуации - отсутствие законодательства. «А как мы можем гарантировать появление на рынке продукта, если в Минздраве на сегодняшний день нет разрешительной системы?» - пояснил он.
Юрий Суханов подтвердил: «Продукт биомедицинских клеточных технологий, так же как и любое лекарственное средство, должен пройти полное тестирование и иметь паспорт, подтверждающий его биобезопасность и эффективность, донор стволовых клеток должен дать информированное согласие. Но на данный момент законодательной базы для этого не существует».
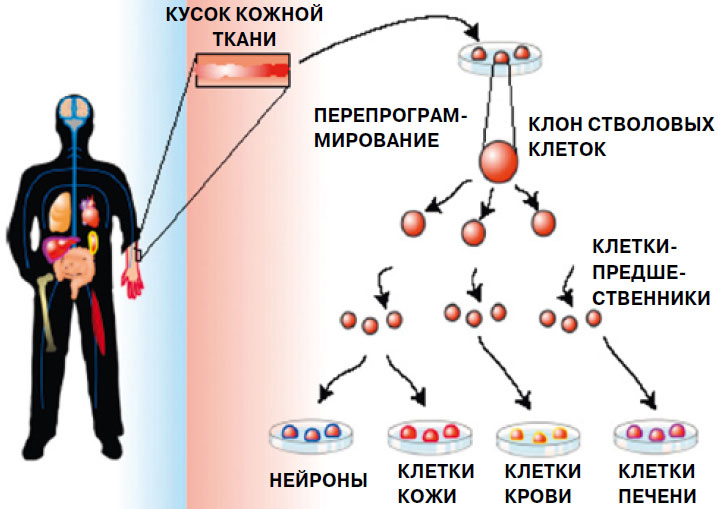
Исследователи научились перепрограммировать обычные клетки из кожи пациента с помощью специальных веществ (факторов транскрипции) в индуцированные стволовые (плюрипотентные) клетки. Полученные культуры стволовых клеток пациента можно направить по пути превращения в клетки-предшественники и дальнейшей специализации в различные аутологичные клетки и ткани: нейроны, ткани кожного покрова, клетки крови и печени. По оценке специалистов, данные технологии будут доступны для клинического применения через три-пять лет, а для эксклюзивного использования - через полтора-два года.
В Минздраве с проблемой знакомы и в 2012 году планируют принять целый комплекс биомедицинских законов, в частности о клеточной и тканевой терапии, донорской крови и трансплантации органов и тканей. Ассоциация «Объединение экспертов по биомедицинским клеточным технологиям и регенеративной медицине», собственно, и была создана несколько месяцев назад для того, чтобы привлечь ведущих специалистов - врачей и биологов - к разработке данных нормативов. Есть и другие причины, по которым возникает острая насущная необходимость в принятии такого закона. В настоящее время стволовые клетки в России используются фактически бесконтрольно, а это создаёт не только морально-этические проблемы, но и, как предупреждают специалисты, риски для жизни и здоровья пациентов. Процесс разработки законодательства в данной области требует огромных совместных усилий юристов, врачей, учёных.
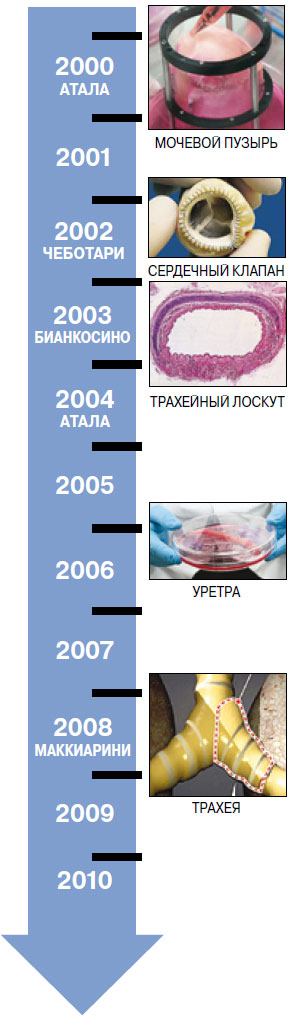 В 2000 году доктор Энтони Атала, директор Института регенеративной медицины Уэйк Форест в Уинстон-Салеме(Северная Каролина, США), совершил первую в мире операцию по трансплантации органа, полученного методами тканевой инженерии. Этим органом стал мочевой пузырь. Всего в период с 2000 по 2005 год было выполнено семь подобных операций пациентам в возрасте от 4 до 19 лет.
В 2000 году доктор Энтони Атала, директор Института регенеративной медицины Уэйк Форест в Уинстон-Салеме(Северная Каролина, США), совершил первую в мире операцию по трансплантации органа, полученного методами тканевой инженерии. Этим органом стал мочевой пузырь. Всего в период с 2000 по 2005 год было выполнено семь подобных операций пациентам в возрасте от 4 до 19 лет.
В 2002 году доктор Сергей Чеботари из Медицинской школы Ганновера вырастил сердечный клапан с использованием аутологичных эндотелиальных прогениторных клеток и пересадил его пациенту.
В 2003 году доктору Кристиану Бианкосино, также из Медицинской школы Ганновера, удалось создать трахейный лоскут - участок ткани, который соответствовал всем характеристикам нормальной ткани человека и восстанавливался после облучения, то есть был пригоден для восстановления дефектов трахеи у раковых пациентов.
В период с 2004 по 2007 год доктор Энтони Атала провёл пять трансплантаций искусственно выращенных уретр мальчикам в возрасте от 10 до 14 лет.
В 2008 году доктор Паоло Маккиарини в Госпитальной клинике Барселоны (Испания) осуществил первую трансплантацию трахеи, созданной в лаборатории на донорском каркасе с использованием клеток пациентки. На данный момент выполнено уже более 10 аналогичных трансплантаций, в двух последних использовался не донорский, а созданный в лаборатории нанокомпозитный каркас.
Но, как считает Андрей Васильев, «лучше наличие плохого закона в данной области, чем отсутствие оного». Учёные не устают разъяснять, что представляющие ценность в качестве первичного материала для регенеративной медицины плюрипотентные клетки, к которым относятся эмбриональные и индуцированные стволовые клетки, совсем не то же самое, что абортивный и плодовый материал.
Плюрипотентные клетки способны «превратиться» (специализироваться) в любую из 210 (!) типов клеток нашего организма. В здоровом взрослом (постнатальном) организме таких клеток уже нет. Но нет их и в абортивном, и в плодовом материале, в котором уже произошла специализация клеток, и они приобрели свойства, характерные для различных типов тканей: мышечной, костной, нервной.
«Плюрипотентные клетки возникают на самой ранней стадии развития зародыша во внутренней клеточной массе бластоцисты и могут быть получены только из так называемой остаточной бластоцисты после экстракорпорального оплодотворения - ЭКО,- поясняет Андрей Васильев. - Мы же работаем с клетками взрослого организма, обладающими мультипотентными свойствами. К таким клеткам во взрослом организме относят резидентные тканевые стволовые/прогениторные клетки и циркулирующие (кроветворные и мезенхимные) стволовые клетки».
Мультипотентные клетки обладают способностью дифференцироваться во многие, но не все типы клеток. Наиболее простой пример - кроветворные стволовые клетки, которые «хранятся» в костном мозге и дают начало всем клеткам гематопоэза. Резидентные тканевые стволовые клетки присутствуют во всех типах тканей - в печени, селезёнке, лёгких и даже в сердце.
При определённых условиях они способны специализироваться в клетки тканей тех органов, в которых расположены, являются «клеточным потенциалом» организма, но часто получить их практически невозможно.
«Бывают случаи, когда берут абортивный или плодовый материал и выдают его за эмбриональные стволовые клетки. Но никакого отношения к эмбриональным плюрипотентным клеткам этот материал не имеет. И такое смешение понятий во многом дискредитировало клеточные технологии в нашей стране, - подчёркивает Васильев. - Почему нельзя использовать абортивные клетки? С биологической точки зрения это абсолютно бессмысленно. В постнатальном организме есть клетки, обладающие точно такими же свойствами, и не нужно для этого разрушать эмбрион, забирая чью-то душу».
Есть ещё одна причина запрета на использование абортивного материала, которая в европейских законах сформулирована следующим образом: «…если клетки из абортивного материала будут внедрены в медицинские технологии, то это коммерциализирует женскую репродуктивную сферу, что недопустимо». Существует и другой исключительно важный вопрос использования стволовых клеток в регенеративной медицине. Это биобезопасность их применения. Как говорилось выше, во взрослом здоровом организме плюрипотентных клеток нет. Но они могут спонтанно возникнуть при саркоме и тератокарциноме. Соответственно верно и обратное: если ввести в организм плюрипотентные клетки или клетки с индуцированной плюрипотентностью (а с 2006 года процедура их получения из обычных клеток, благодаря работам японского исследователя Яманака, стала рутинной), то они могут индуцировать рак. Стволовые плюрипотентные клетки часто служат первичным материалом для клеточных технологий, но медики должны быть абсолютно уверенными в том, что в биоматериале, который в конечном итоге трансплантируется пациенту, их нет. Сейчас разрабатываются технологии, позволяющие прямо получить из клеток одной ткани клетки другой ткани, минуя состояние плюрипотентности, но доступными такие процедуры станут через семь-десять лет. Итак, для сохранения здоровья пациентов требуется строгий контроль и тестирование трансплантируемого биоматериала.
Но «в стране нет ни одной лаборатории, которая могла бы проконтролировать качество выращенных стволовых клеток или донорского материала. Нет ни одной промышленной площадки, где бы эти продукты могли бы производиться, - поясняет Юрий Суханов. - Нужно создавать целую индустрию с нуля».
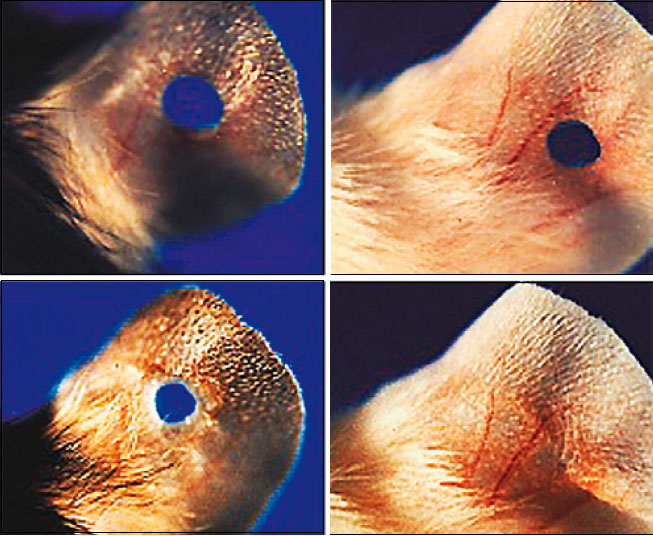
В лаборатории профессора Элен Хебер-Кац в Институте Вистара (Филадельфия, США) удалось «выключить» ген р21, блокирующий регенеративные способности, у мышей генетической линии MRL. В результате мыши обрели способность восстанавливать повреждённые ткани: если сделать дырку в ухе у такой мыши, то она полностью затянется. Вокруг повреждения будут сформированы все типы ткани - хрящ, кожа, кровеносные сосуды - без образования шрама. Это потрясающее качество помогает мышам избавляться не только от дырок в ушах, но и от последствий инфаркта. Сердечная мышца у них после инфаркта восстанавливается полностью.
Михаил Батин, президент благотворительного фонда поддержки научных исследований «Наука за продление жизни» и руководитель лаборатории регенеративной медицины МФТИ, ещё более категоричен: «Регенеративная биомедицина требует внимания, денег, создания научной школы. Но общий тренд развития регенеративной медицины в России таков, что учёные испытывают невероятные трудности. Не то что не получают поддержку, а находятся в борьбе… Мы ищем лучших специалистов в России и за рубежом. Предлагаем работать вместе и создавать проекты, стараемся привезти современные биомедицинские технологии в Россию». Так, стараниями Михаила Батина в Россию приглашён известный итальянский хирург Паоло Маккиарини, который уже осуществил серию удачных трансплантаций органов, созданных методами тканевой инженерии.

Схема первой в мире успешной трансплантации созданного in vitro биоинженерного эквивалента трахеи
(2008 год, Маккиарини).
В декабре 2010 года он провёл в Российском научном центре хирургии им. Б.В. Петровского в Москве трансплантацию трахеи, искусственно выращенной из собственных клеток пациента в биореакторе. Профессор продолжает совершенствовать технологии регенеративной медицины для пересадки трахеи и собирается распространить их на другие органы: лёгкие, сердце и пищевод. В 2011 году Маккиарини стал одним из 39 победителей Второго открытого публичного конкурса на получение мегагранта Правительства Российской Федерации (на основании постановления № 220 «О мерах по привлечению ведущих учёных в российские образовательные учреждения высшего профессионального образования»). В Кубанском государственном медицинском университете (г. Краснодар), куда пригласили доктора Маккиарини, под его руководством создаётся Исследовательский, образовательный и клинический центр регенеративной медицины, где будут разрабатываться методы клеточной терапии, а сотрудники и студенты университета смогут перенять бесценный опыт выдающегося специалиста мирового уровня.
Координатор проектов фонда «Наука за продление жизни» Мария Коноваленко рассказала о новейших отечественных и зарубежных научных и практических достижениях в области регенеративной биомедицины. В частности, об уникальных операциях по трансплантации искусственного мочевого пузыря и уретры, выращенных методами тканевой инженерии доктором Энтони Аталой из Института регенеративной медицины Уэйк Форест, США, в 2000-2005 годах. Есть надежда, что этого учёного также можно будет пригласить в нашу страну и тем самым способствовать развитию отечественной науки. В планах сотрудников МФТИ - создание лаборатории, которая занялась бы разработкой технологий восстановления мочевого пузыря, уретры и сердечных клапанов из собственных клеток пациентов.
По крайней мере, у регенеративной биомедицины в России теперь есть своя «дорожная карта». В разработке плана развития этой молодой и перспективной области приняли участие более двух десятков отечественных и зарубежных специалистов. Среди научных аспектов - терапевтическое клонирование, восстановление регенеративных способностей, технологии мониторинга, диагностики и хранения стволовых клеток, клеточная терапия и тканевая инженерия. Задача такой «дорожной карты» - формирование сотрудничества, создание единых стандартов, постановка чётких задач и сроков, формирование заказов для структур, обеспечивающих финансирование.